Mappatura dei nei (o Videodermoscopia) e la Chirurgia del Melanoma
Informazioni generali sul melanoma cutaneo
Il melanoma è una neoplasia maligna la cui sede più frequente è la cute.
Il melanoma cutaneo è un tumore maligno della pelle in forte aumento negli ultimi tempi; negli ultimi 10 anni il numero dei casi in Italia è raddoppiato, con circa 1000 nuovi casi annui, sia negli uomini che nelle donne. nessun tumore sta avendo un incremento elevato come il melanoma.
La prognosi, cioè la preventiva valutazione della gravità e del decorso della malattia, dipende, nel caso del melanoma, da diversi fattori istologici e biologici della lesione asportata, ma principalmente dal suo spessore in millimetri (indice di Breslow) al momento della diagnosi. Perciò, tanto più precoce è la scoperta di questo tumore quanto più è possibile poterne guarire.
I dati attualmente disponibili ci confermano che una adeguata prevenzione sotto forma di periodica mappatura dei nei, può diminuire sensibilmente la mortalità connessa a questa neoplasia.
Fattori di rischio
.jpg)
Picasso e Françoise Gilot per Robert Capa
Le reali cause di insorgenza del melanoma non sono ancora state del tutto chiarite ma esistono dei fattori di rischio genetici, fenotipici (l'insieme delle caratteristiche dell'individuo) e ambientali, che fanno sì che alcune persone abbiano, rispetto ad altre, più possibilità di sviluppare questo tumore cutaneo. E’ infatti più esposto al melanoma chi ha un elevato numero di nevi (più di 50) con prevalenza di nevi cosiddetti displastici (atipici), carnagione chiara e lentigginosa (fototipi 1 e 2, cioe’ capelli rossi o biondi), familiarita’ per melanoma, cioè presenza di casi di melanoma nei familiari consanguinei (10% dei casi), storia di eccessive scottature da sole in età pediatrico-adolescenziale. Una eccessiva e protratta esposizione al sole, soprattutto se acuta e intermittente senza adeguate protezioni, resta infatti il più importante fattore di rischio. Negli ultimi anni la gente ha assunto molta consapevolezza a questo proposito e fa uso di adeguati filtri solari, alti ad inizio stagione (SPF almeno 50) per poi passare a filtri più lievi. Anni fa, fino agli anni 70/80 non c'era nessuna cultura al riguardo e addirittura si "consigliava" l'uso di creme idratanti senza alcun filtro per "accellerare e intensificare" l'abbronzatura.... con le conseguenze che possiamo immaginare...
Basti pensare, a proposito del rapporto tra genetica (fenotipo/fototipo) e ambiente, che statisticamente, i più grandi produttori di melanomi al mondo sono gli australiani, popolazione, esclusi i nativi, in larga parte con origini (e genetica) anglosassone, trapiantati in un ambiente ad elevatissima esposizione solare.
Tutti gli studi scientifici hanno infatti confermato che la principale causa ambientale per l’insorgenza del melanoma è la prolungata e non protetta esposizione a radiazioni solari ultraviolette di tipo uvB.
.jpg)
da "Deserto Rosso" di Michelangelo Antonioni - la spiaggia rosa di Budelli nel 1963
Importanti studi hanno recentemente dimostrato che l'uso protratto di lettini abbronzanti e lampade solari aumenta la probabilità di sviluppare un melanoma di oltre il 70 % rispetto a chi non ne fa uso e che il rischio melanoma aumenta in modo proporzionale al numero di sedute abbronzanti fatte. Nel novembre 2016 la Commissione Europea Ambiente e Rischi Emergenti ha confermato l'associazione tra uso di lettini abbronzanti in giovane età (< 35 anni) e sviluppo di neoplasie cutanee (carcinomi spinocellulari, carcinomi basocellulari e melanoma). A questo si aggiunge l'inutilità dell'uso delle lampade uv al fine di produrre vitamina D e tantomeno di "preparare" all'abbronzatura come molti credono, dato che l'effetto è solo di provocare un eritema (rossore) e non una pigmentazione di tipo melanico.
Gli apparecchi emittenti radiazioni ultraviolette con scopo "abbronzante" (lampade e lettini solari) sono state recentemente inserite nella classificazione IARC con il valore "1" e cioè come sicuramente cancerogeni
Australia, Brasile e altri paesi hanno già messo al bando l'uso di lettini abbronzanti dal 2014 con campagne informative sia televisive che su riviste e quotidiani; chi proponeva questo tipo di trattamenti ha avuto in quei paesi, due anni di tempo per convertire queste procedure con altre attività. In molti altri paesi, ai centri che propongono i lettini abbronzanti sono state x il momento solo "imposte" regole d'uso e manutenzione degli apparecchi, obbligatorietà di screening medico dei clienti e linee guida d'uso molto ferree. In Italia (2020), ancora nulla di tutto questo....!

Altri importanti fattori di rischio iatrogeni (esterni) da considerare seriamente sono le terapie immunosoppressive, le radiazioni ionizzanti (vedi sotto) e alcune sostanze chimiche (derivati del petrolio e pesticidi).
Importanti studi americani hanno pienamente dimostrato che una adeguata campagna di prevenzione (esame dermatoscopico della pelle con apparecchi ad epiluminescenza ad alta risoluzione) è associata ad una ridotta incidenza di melanoma e ad una ridotta mortalità legata al precoce riconoscimento delle lesioni con conseguente riduzione di rischio di malattia avanzata, difficilmente curabile (la cosiddetta mappatura dei nei).
Riguardo alla differente importanza dei fattori di rischio tra paese e paese, sarebbe importante, in futuro, stabilire delle linee guida di prevenzione diverse a seconda del paese e perché no, in casi come l’Italia, a seconda della regione, data la enorme differenza di clima e esposizione solare tra il nord ed il sud del paese.
Il fattore occupazionale dell’esposizione solare è molto importante: chi per motivi di lavoro deve per forza esporsi al sole per periodi prolungati necessita di maggiori controlli preventivi. In ogni caso anche l'esposizione saltuaria ma intensa (di tipo ricreazionale) soprattutto in soggetti a pelle chiara è un importante fattore di rischio per melanoma, con tempo di latenza per sviluppare la neoplasia che può essere anche di molti anni.
Recenti studi hanno dimostrato la correlazione tra incremento dello sviluppo di neoplasie cutanee e l’esposizione protratta, ad alte quote, dei piloti e degli assistenti di volo delle compagnie aeree, non alle radiazioni ultraviolette ma bensì alle radiazioni ionizzanti; fortemente presenti alle quote di volo degli aerei di linea (8-9000 mt); questo ha portato ad intensificare, in quelle categorie, le visite periodiche di medicina del lavoro, con accurate mappature cutanee.
Gli abitanti di paesi con grandi altitudini (4000-5000 mt) come ad esempio il Tibet, esposti a dosi costanti ed elevate di radiazioni ultraviolette non filtrate e a radiazioni ionizzanti, molto potenti in quota, hanno una capacità molto maggiore di altre popolazioni di sviluppare tumori cutanei di vario tipo (melanomi, carcinomi basocellulari o squamocellulari)
Purtroppo, uno screening preventivo di routine per le fasce a rischio di melanoma in Italia non è previsto da parte delle Aziende Sanitarie, come nel caso di altre neoplasie (es. mammella, intestino o, in alcune regioni, prostata), e le poche efficaci campagne di prevenzione sono solo il frutto di isolate iniziative di associazioni di volontariato.
Il melanoma è un tumore che se non diagnosticato e trattato precocemente può essere difficilmente curabile.
Ogni anno in italia più di 35000 persone sviluppano un melanoma e circa 7400 muoiono a causa di esso; negli ultimi 10 anni i casi di melanoma diagnosticato sono raddoppiati rispetto agli anni precedenti. Recenti studi hanno purtroppo evidenziato che nelle persone sotto i 40 anni l'aumento di melanomi è stato negli ultimi anni di otto volte nelle donne e di 4 volte negli uomini.
Se diagnosticato per tempo il melanoma può essere curabile; E’ un tumore che origina dai melanociti (le cellule della pelle che contengono il pigmento chiamato melanina); Il melanoma si forma da melanociti trasformati in cellule tumorali a seguito di mutazioni provocate da agenti esterni (radiazioni uv e ionizzanti) con maggior frequenza in soggetti geneticamente predisposti (familiarità del melanoma). Il melanoma è un tumore che se non trattato precocemente ha una elevata possibilità di metastatizzare.
La lesione può apparire improvvisamente sulla pelle sana o può originare da un nevo preesistente, anche congenito; le sedi più a rischio sono quelle generalmente più esposte (il tronco per l’uomo e le gambe e le braccia per la donna);
La diagnosi di melanoma può spesso essere difficile. Qualsiasi lesione cutanea sospetta deve sempre essere valutata dagli specialisti con estrema attenzione e in caso di sua asportazione chirurgica, l'esame istologico deve essere sempre eseguito. Il melanoma, detto anche "il grande mimo" ha infatti spesso la terribile capacità di "imitare" lesioni cutanee benigne (tipo un banale nevo verrucoso, un angioma o altro) ed indurre pertanto l'osservatore ad una sottovalutazione e magari ad una asportazione non chirurgica (diatermia con bisturi elettrico) senza esame istologico, con conseguenze molto serie o addirittura fatali per il paziente.
A questo proposito va ricordata la rara evenienza di un melanoma acromico (amelanotico), cioè non pigmentato e perciò di difficile inquadramento. Il melanoma acromico può presentarsi come una lesione leggermente rilevata, di colore rosa pallido, che può dare (o no) segni tipo prurito o parestesie. La diagnosi di questa rara variante è difficile, ma con il videodermatoscopio possono essere individuate delle strutture vascolari con caratteristiche particolari (vasi puntiformi/a forcina/polimorfi/ecc..) che possono indirizzare verso il sospetto e l'eventuale biopsia escissionale in tempi brevi evitando il follow up anche se stretto; molto utile in questo caso la lente polarizzata per osservare la lesione senza comprimerla.
Questa rara variante del melanoma può essere ancora più pericolosa per la difficilissima diagnosi in caso di localizzazione subungueale.
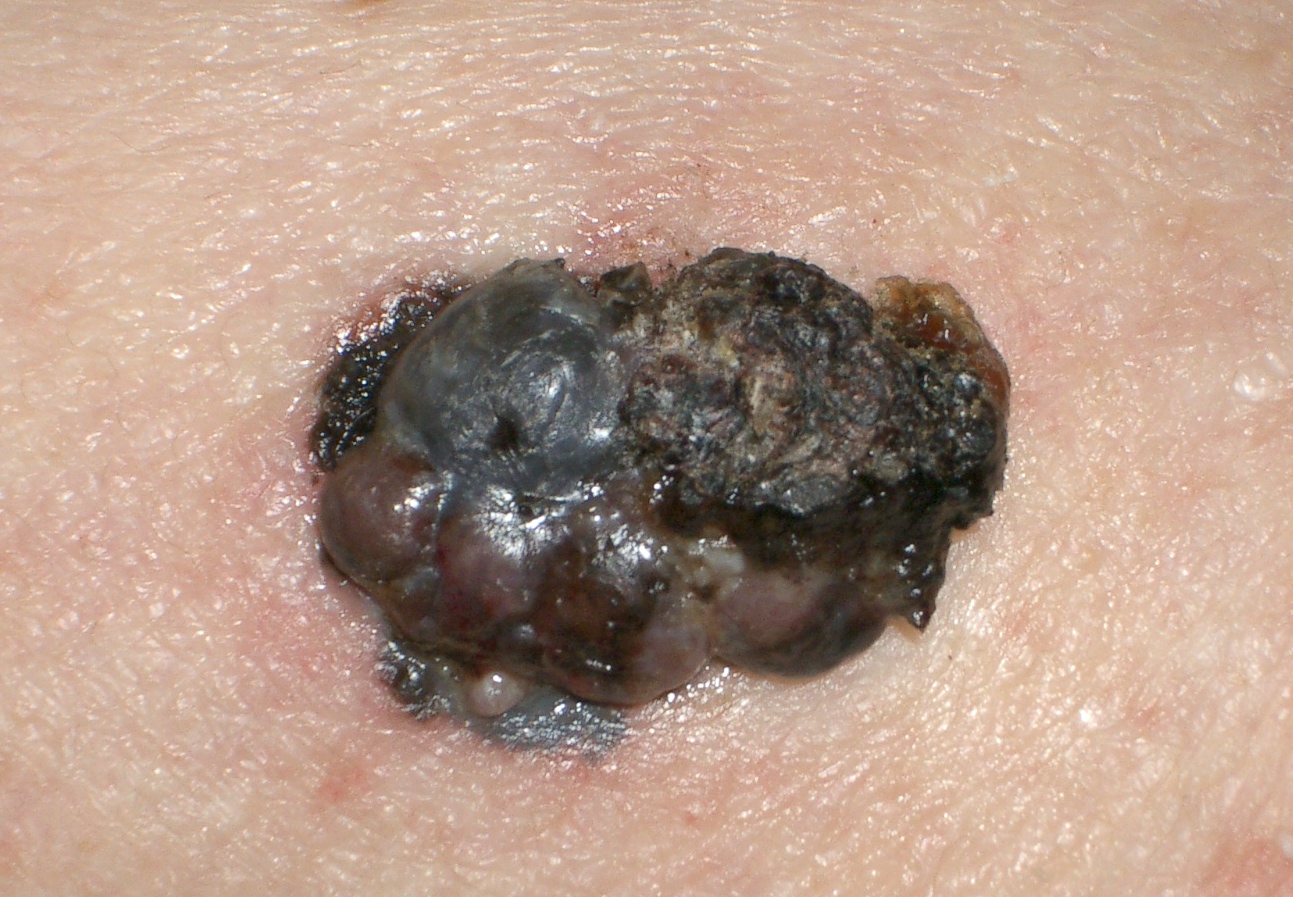
Un grosso melanoma nodulare ulcerato
Che cos'è il neo?
Il neo (o nevo) è un accumulo di melanociti che producono la melanina, il "colorante" della pelle. il neo può essere rilevato o no (piano). Sono presenti alla nascita o possono insorgere in seguito aumentando di numero e dimensioni; su questo influisce sia la genetica dell'individuo che i sopradescritti fattori ambientali. Il melanoma cutaneo ha origine proprio dai melanociti, che, se subiscono un danneggiamento da radiazioni possono sfuggire al controllo dell'organismo e, in soggetti predisposti, dare origine al temibile tumore cutaneo.
Quali sono i nei più a rischio?
Alcune regole molto semplici possono aiutare a riconoscere un melanoma da un nevo tranquillo:
Una semplice procedura che il paziente può adottare anche da solo per fare una prima valutazione dei propri nei è quella di applicare la regola dell'ABCDE, ricordando le prime cinque lettere dellalfabeto, e cioè porre attenzione alle seguenti caratteristiche del nevo, che se presenti (soprattutto se piu di due-tre) impongono alla persona di segnalare la cosa al proprio medico di famiglia, che deciderà quindi se richiedere la visita dello specialista.
A (asimmetria) - la lesione non è regolare, non ha aspetto rotondeggiante ma asimmetrico, con le due sue ideali metà non sovrapponibili
B (bordo irregolare) - il contorno della lesione non è regolare ma frastagliato, come la costa di un'isola
C (colore non omogeneo) - il colore non è uniforme, ma ci sono zone piu scure, irregolari, con tonalità nerastre, bluastre, color piombo o anche rossastre, alternate a zone più chiare dette aree di regressione (aspetto variegato)
D (dimensioni/diametro) - solitamente un nevo, per considerarsi sospetto deve avere dimensioni dai 6 mm in poi
E (evoluzione/estensione) - è molto importante; il nevo che cambia aspetto, che cresce nel giro di pochi mesi in larghezza oppure in elevazione richiede una valutazione. non è detto che tutte le lesioni che crescono rapidamente siano dei melanomi, ma il melanoma si presenta solitamente come repentina variazione e modifica di nevo preesistente.
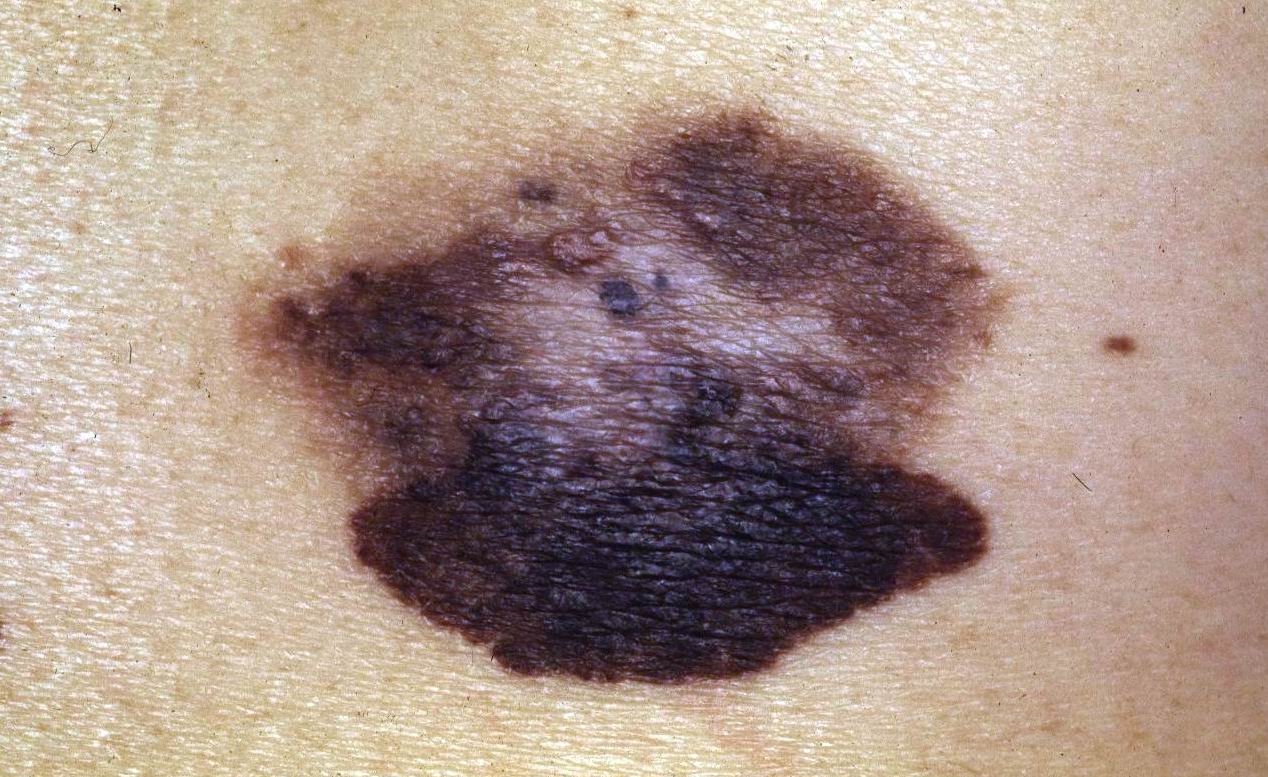
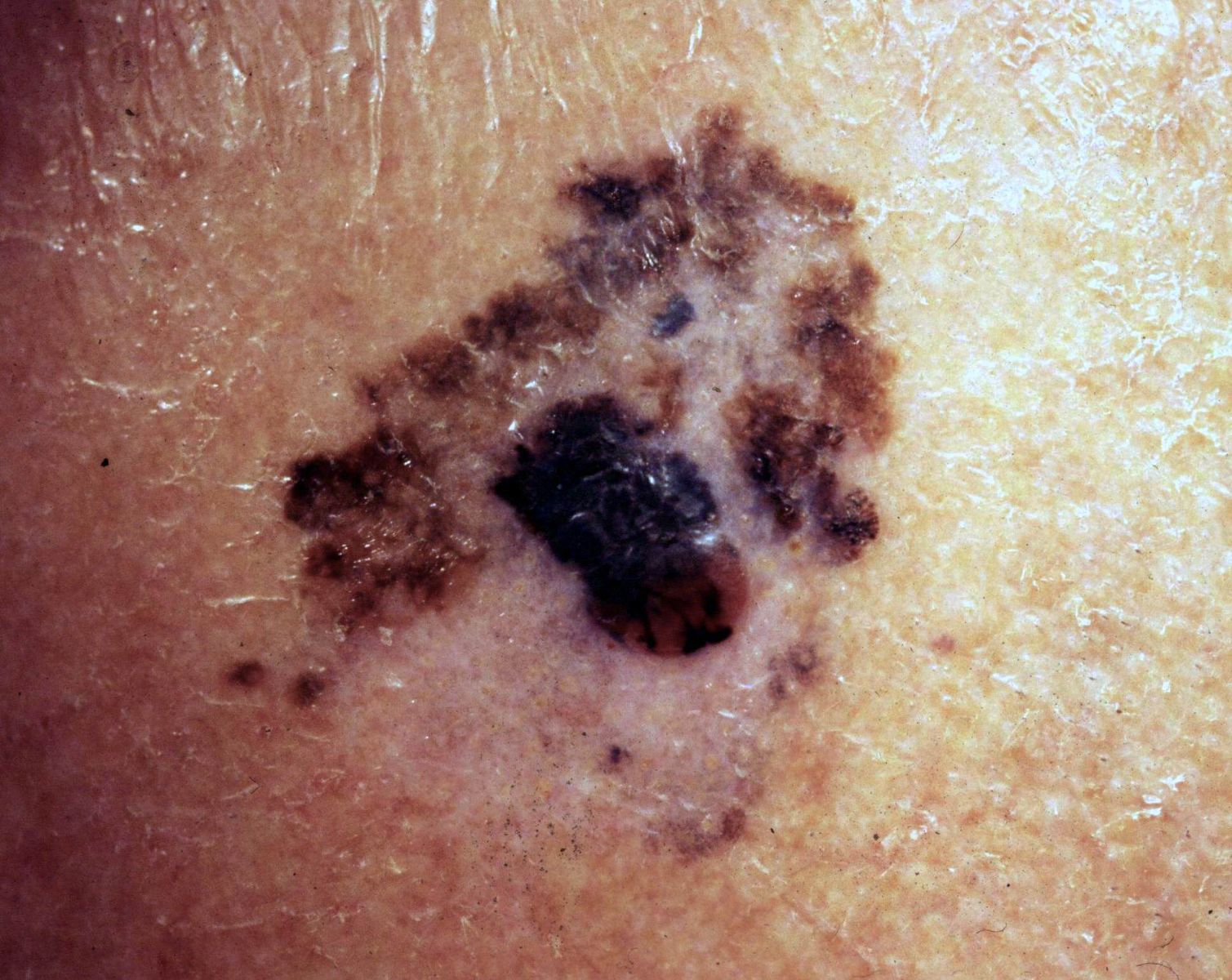
Un melanoma cutaneo dal classico aspetto asimmetrico, variegato, disomogeneo
La mappatura dei nei con la videodermoscopia
L'osservazione della pelle con il videodermatoscopio e la conseguente "schedatura" delle immagini acquisite (mappatura dei nei) consente di monitorare le lesioni pigmentate cutanee e di prevenire, nei casi a rischio, l'insorgenza del melanoma. La cute del paziente deve essere osservata con uno strumento chiamato videodermatoscopio (o microscopio ad epiluminescenza). I vecchi dermatoscopi ottici a lente, anche se da sempre validi se in buone mani, sono caduti ormai quasi in disuso). Gli apparecchi di ultima generazione (videodermatoscopi a luce polarizzata con illuminazione a diodi, collegati ad un computer dedicato) consentono l'esame delle lesioni pigmentate cutanee con elevatissima risoluzione e permettono una accurata misurazione e la registrazione delle immagini acquisite da utilizzare per il cosiddetto follow up (controlli e monitoraggio nel tempo per evidenziare le modificazioni del nevo); La possibilità di memorizzare e archiviare le immagini acquisite consente allo specialista di fornire al paziente, se richieste, le immagini stesse, sotto forma cartacea o in file. L'utilizzo di questi apparecchi (purtroppo tutt'oggi ancora poco usati) consente di evidenziare nei minimi particolari alcune caratteristiche delle lesioni non visibili ad occhio nudo o con gli strumenti ottici tradizionali: i cosiddetti caratteri dermoscopici, analizzabili sotto forma di "pattern" che se ben interpretati sono in grado di orientare lo specialista ed aiutarlo nella diagnosi precoce del melanoma o di altri pericolosi tumori cutanei. La videodermoscopia rappresenta dunque un importantissimo esame di secondo livello necessario per la caratterizzazione delle lesioni pigmentate cutanee, non più possibile con un esame solamente clinico (primo livello).

Il Dott. Daniele Gandini si interessa di diagnostica, monitoraggio e chirurgia dei tumori della pelle da quasi 30 anni (dal 1996 al 2010 ha gestito l'ambulatorio per il melanoma nella Unità Operativa di Chirurgia Plastica dell'Azienda Ospedaliera-Univ. Pisana in Gruppo Multidisciplinare con la U.O. di Oncologia, la Medicina Nucleare, la Anatomia Patologica e la Chirurgia Generale e Trapianti di Cisanello seguendo più di 400 pazienti in follow-up post chirurgia del melanoma; Si è specializzato in Chirurgia plastica Ricostruttiva a Parma con tesi sull'approccio multidisciplinare e la chirurgia del melanoma cutaneo.
Nel 2004 è tra i soci fondatori della “Associazione Contro il Melanoma”, ONLUS con lo scopo di promuovere e sostenere la ricerca, l'informazione e la prevenzione sul melanoma maligno. www.associazionecontromelanoma.it Per 12 anni, dal 2001 al 2012 ha eseguito con due campagne di visite ambulatoriali all’anno presso la Pubblica Assistenza-Avis di Borgo a Buggiano (Pistoia) uno screening di prevenzione per il melanoma ed i tumori cutanei sulla popolazione del comune, dove ha visitato gratuitamente più di 3000 persone residenti. Ha pubblicato 16 lavori scientifici su riviste internazionali sull' argomento melanoma.
Ha poi continuato a dedicarsi a questa attività, dal 2010, sempre a Pisa, presso la Casa di Cura S. Rossore, dove esegue la mappatura dei nevi per diagnosi di melanoma e altri tumori cutanei, utilizzando, già dal 2005, un videodermatoscopio digitale.
Dal 2015 utilizza un videodermatoscopio a luce polarizzata di ultima generazione a doppio monitor, con videocamera ad alta risoluzione, archiviazione delle immagini con sistema dermascope, localizzazione delle lesioni direttamente sul paziente e programma per dermanalisi computerizzata per diagnosi assistita delle lesioni pigmentate con studio dimensionale e colorimetrico (Sistema Vidix). Le immagini vengono archiviate e conservate nel rispetto della legge 675/1996 e succesivo DPR 445/2000 e della circolare del Ministero della Sanità n° 61 del 19/12/1996. Oltre al referto della visita cartaceo, su richiesta del paziente, possono essere inviate le immagini acquisite in formato digitale, che il paziente stesso potrà conservare su un supporto usb.
Quando/ogni quanto deve essere fatta la mappatura dei nei?
In genere è consigliabile a tutti di eseguire un controllo dei nei (videodermoscopia) almeno ogni 24 mesi. Chi ha fattori di rischio generici (pelle chiara, capelli rossi o biondi con occhi verdi/celesti con tendenza a scottarsi al sole e elevato numero di nei) deve scendere ad almeno un controllo ogni 12 mesi, per chi ha fattori di rischio elevati e specifici (sindrome del nevo displastico o 2 casi di melanoma in famiglia) o ha già avuto un melanoma o altri tumori della pelle, può essere necessario eseguire controlli videodermatoscopici anche semestrali.
L'esame completo è bene che abbia sempre una durata di non meno di 20-30 minuti.
Alcune delle iniziative di prevenzione, scientifiche, e articoli divulgativi sul melanoma fatti in Toscana negli ultimi anni, dal Dott. Daniele Gandini (cliccare sui links qui sotto)
-
2001-2012: Screening prevenzione melanoma sulla popolazione del Comune di Buggiano (Pistoia)
-
ACM (Associazione Contro il Melanoma) campagna prevenzione melanoma 2010 Uliveto Terme .pdf
-
ACM Incontro: prevenzione del melanoma 2010 Bientina (Pisa) .pdf
-
LILT (Lega Italiana per la Lotta contro i Tumori) Tumori cutanei 2011.pdf
-
Pisa Medica 2019: Il melanoma cutaneo: prevenzione, cause, trattamento chirurgico
Links e approfondimenti:
Nel 2007 Daniele Gandini dà il suo contributo alla stesura del volume: "Raccomandazioni Cliniche per il Melanoma Cutaneo" pubblicato dalla Regione Toscana a cura dell' Istituto Toscano Tumori (ITT). La pubblicazione è scaricabile al link: Istituto Toscano Tumori
Associazione di volontariato che si occupa di Melanoma: www.associazionecontromelanoma.it
LA CHIRURGIA DEL MELANOMA:
Tutti i nevi possono, senza pericolo essere asportati chirurgicamente, oltretutto, l’asportazione di una lesione sospetta è l’unico modo per scoprire precocemente se si tratta di un melanoma e quindi di salvare la vita al paziente.
Negli stadi iniziali il melanoma è guaribile con una adeguata escissione chirurgica della lesione con margini ben definiti dettati dalle linee guida internazionali; in alcuni casi può essere necessario asportare anche uno o più linfonodi regionali dopo averli localizzati con un apposito esame (ricerca del linfonodo sentinella).
Il corretto approccio ad una lesione pigmentata sospetta della pelle deve sempre essere quello di una escissione limitata (1-2 millimetri di margine) e sutura diretta. Una asportazione subito ampia, come era in uso fino a 15-20 anni fa, è ora assolutamente da evitare, dato che l’esito cicatriziale ampio, comprometterebbe irrimediabilmente la eventuale (ove indicata) procedura di ricerca del linfonodo sentinella;
Anche la piccola cicatrice della prima escissione a scopo bioptico deve comunque essere sempre fatta nel rispetto assoluto delle regole della chirurgia plastica, e cioè estrema delicatezza nel maneggiare i tessuti, emostasi rapida ed accurata per evitare rischi di diffusione di eventuali cellule maligne. L’escissione di un sospetto melanoma deve essere sempre completa e a tutto spessore eccetto in rarissimi casi selezionati, dove per evitare demolizioni invalidanti in assenza di diagnosi certa, possono essere indicate biopsie intralesionali.
L’ escissione limitata del nevo sospetto deve essere sempre eseguita a bisturi (non elettrobisturi né laser!) e può essere generalmente fatta ambulatoriamente, in anestesia locale, con infiltrazione di anestetico, possibilmente con l’aggiunta di adrenalina, non infiltrando la zona sottostante la lesione ma solamente ai margini (anestesia a barriera). La chiusura della piccola losanga cutanea richiede, praticamente in qualsiasi distretto cutaneo, solamente una sutura diretta sia dei piani profondi che della cute. Se non strettamente necessari (lesioni grandi in zone particolari), sono assolutamente da evitare lembi locali e tantomeno innesti cutanei in prima istanza, sempre per l’elevato rischio di compromissione delle vie linfatiche ai fini dell'eventuale linfadenectomia selettiva (linfonodo sentinella).
In caso di conferma di melanoma, si dovrà quindi provvedere il prima possibile, e comunque non oltre i tre mesi, all'allargamento dell’escissione limitata secondo le attuali linee giuda. In questo caso, a seconda della zona, può essere indicata l’esecuzione di lembi di vicinanza o innesti, in questa fase consentiti, dato che l’eventuale marcatura del linfonodo con mezzo di contrasto è già stata fatta. La procedura della radicalizzazione chirurgica (allargamento) viene infatti eseguita subito dopo la linfoscintigrafia (il giorno stesso o il giorno dopo), insieme alla linfadenectomia selettiva. In ogni caso, per la riparazione della perdita di sostanza residua dovranno essere sempre adottate le procedure più semplici, e la chiusura diretta, ove possibile, è sempre da preferire. L’utilizzo di lembi ad isola è da riservare eccezionalmente solo ai casi di esposizione di strutture ossee, vascolari o tendinee. L’innesto è, anche se esteticamente meno valido, preferibile ai lembi locali, dato che può facilitare l’individuazione di eventuali metastasi locoregionali. I margini di allargamento attuali sono, rispetto al passato, decisamente ridotti, basti pensare che solo 15 anni fa veniva ancora eseguito il cosiddetto allargamento di Olsen (chirurga finlandese) che prevedeva escissioni di 10 cm e oltre, anche se con il risparmio della fascia muscolare.
Le attuali riduzioni (nel peggiore dei casi 2 cm per parte) permettono nella maggioranza di casi di eseguire una adeguata chiusura della zona, ma alcune zone sensibili, come ad esempio naso, palpebre, orecchio, possono richiedere piccole modifiche ai protocolli, con riduzione dei margini, al fine di poter consentire una buona ricostruzione della zona, senza provocare mutilazioni invalidanti; anche qui la chirurgia plastica ha molte soluzioni, consentendo il rimodellamento senza distorsioni anche dopo una escissione allargata di melanoma. In caso di melanoma sotto ungueale di mano e piede le linee guida impongono la disarticolazione della intera falange distale; per melanomi prossimali delle dita, qualora non sia possibile eseguire adeguati margini di escissione è indicata la completa amputazione del dito interessato compreso il metacarpo per la mano e il metatarso al piede
Altra caratteristica immagine di un melanoma già in crescita verticale (nodulo rosso/nero centrale), insorto su melanoma superficial spreading
Il linfonodo sentinella
In caso di melanomi di spessore secondo Breslow uguale o maggiore di un millimetro, di numero di mitosi maggiore di 1, di livello di Clark 4° e in caso di ulcerazione, è prevista la ricerca ed asportazione del linfonodo sentinella.
Questa tecnica, che consiste nella visualizzazione della via linfatica e del linfonodo drenante la zona del melanoma, richiede anch'essa alcuni importanti accorgimenti da parte del chirurgo plastico che la esegue. La procedura prevede l'esecuzione di un semplice esame chiamato linfoscintigrafia, da fare o il giorno prima o il giorno stesso dell'intervento e che consentirà da parte del medico nucleare, di guidare con esattezza il chirurgo alla localizzazione e all'asportazione del linfonodo (o linfonodi) radiomarcati.
A seconda del numero di linfonodi evidenziati e delle sedi, potrebbe essere necessaria l'anestesia generale, ma spesso è sufficiente una sedazione più anestesia locale. Il radiofarmaco utilizzato dal medico nucleare, consentirà al chirurgo, con l’utilizzo di un rilevatore di scintigrammi intraoperatorio (gamma probe), di localizzare e rimuovere il linfonodo senza problemi e con elevatissima precisione. L’utilizzo aggiuntivo di un colorante vitale (patent blue V) può ulteriormente facilitare “visivamente” il compito del chirurgo nella individuazione del linfonodo aumentando ulteriormente la percentuale di esatta localizzazione.
Il colorante vitale dovrà essere iniettato nelle stesse sedi del radiofarmaco (intorno alla cicatrice) dieci minuti prima dell’intervento chirurgico. Se ben eseguita, questa tecnica ha un bassissimo rischio di complicanze locali come ematomi, sieromi, danni nervosi, linfedema dell’arto. Sono interventi che si possono fare generalmente in regime di day hospital anche in caso di anestesia generale. Controindicazioni all’ esecuzione di questa procedura sono, oltre alla pregressa asportazione non limitata del melanoma o l' uso di lembi od innesti nella prima escissione, la presenza di evidenti adenopatie linfonodali, evidenza di metastasi a distanza e/o viscerali, gravi patologie associate. Una controindicazione relativa è l’obesità.
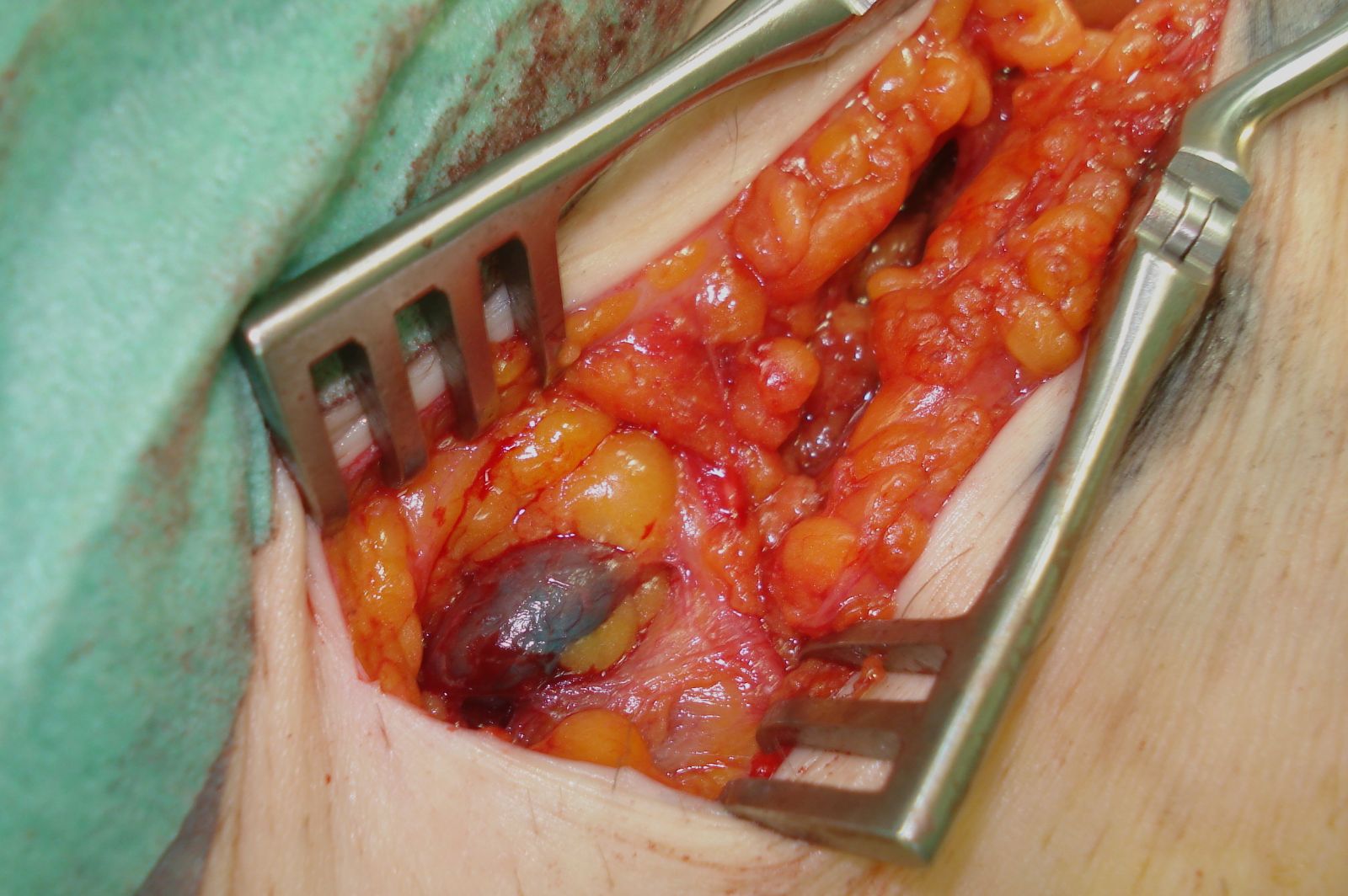
Il linfonodo sentinella radiomarcato ed evidenziato dal colorante vitale
Con gli attuali margini di escissione, minimi rispetto agli anni passati, i vecchi e antiestetici esiti cicatriziali dopo la chirurgia del melanoma sono ridotti al minimo, ma in alcuni casi, può essere richiesta dai pazienti (soprattutto se giovani donne) una correzione delle cicatrici residue. Per motivi oncologici (controllo delle possibili recidive satelliti regionali) è sconsigliato eseguire procedure correttive soprattutto se con apporto di tessuti (lembi, lipofilling) entro i 10 anni obbligatori di follow up (controlli nel tempo); alcuni casi di melanomi sottili, e cioè a basso rischio di ripresa di malattia, possono prevedere procedure estetico-ricostruttive anche dopo solo cinque anni.
Dopo diagnosi istologica finale anche del linfonodo sentinella, da parte del patologo, in base al risultato dell’esame, il chirurgo insieme alll’oncologo decideranno quindi la necessità o meno di dover eseguire eventualmente una idonea terapia adiuvante.
Tempi di recupero e prognosi
In caso di asportazione di melanomi agli stadi iniziali (stadio 0 ed 1) la guarigione è rapida e senza postumi, con una percentuale di sopravvivenza a 5 anni praticamente del 100%¸ per stadi superiori, la prognosi è in funzione dello spessore istologico della lesione.
I pazienti sottoposti a chirurgia del melanoma dovranno inoltre essere seguiti ambulatoriamente con scadenze ben definite, a seconda dello spessore istologico e di altri parametri individuati dal patologo (numero di mitosi, presenza di ulcerazione ed altri); il cosiddetto follow up dovrà essere sempre eseguito per almeno 10 anni dalla diagnosi, con periodici esami strumentali dettati dalle linee guida, a seconda dei casi; ove previsto, potranno essere richieste radiografie del torace, ecografie epatiche e ecografie linfonodali. In casi selezionati, su indicazione dell'oncologo potrà essere eseguita una tac total body o una pet-tac (tomografia ad emissione di positroni), come previsto dalle linee guida italiane ed internazionali per il melanoma.
Gli altri tumori cutanei: Carcinoma Basocellulare (BCC) e Carcinoma a Cellule Squamose (spinocellulare)
Gli altri tumori maligni della cute richiedono procedure chirurgiche diverse a seconda del tipo, della sede di insorgenza e della loro estensione; si va da semplici asportazioni e suture dirette, a lembi cutanei di vicinanza, innesti di cute o vere e proprie ricostruzioni plastiche.
La maggioranza degli interventi sono eseguibili ambulatorialmente e in anestesia locale, ma in caso di lesioni abbastanza grandi, in sedi particolari, e in pazienti con patologie concomitanti, può essere necessaria una assistenza anestesiologica (sedazione o anestesia generale) con ricovero diurno (day hospital) o di una notte.
Il più frequente tra questi, è l'epitelioma basocellulare o carcinoma basocellulare (BCC), che può manifestarsi in qualsiasi zona, ma più frequentemente nella zone esposte al sole, anche moltissimi anni prima. Il basocellulare è da considerarsi un tumore a malignità quasi esclusivamente locale, dato che è molto raro che possa dare metastasi (0,1 % dei casi). Localmente, se non operato o mal-trattato può però infiltrare le strutture sottostanti e circostanti e diventare inoperabile. Può presentarsi in diversi modi, ma di solito appare come una zona inizialmente rossastra, con tendenza a fare piccole crosticine e a volte piccoli sanguinamenti e/o dare prurito localizzato; a volte può invece diventare subito una papula rilevata, a volte rossastra, con piccole macchie marroni o anche acromica (chiara) con o seza crosticina; in ogni caso ha sempre la caratteristica di crescere o comunque di non guarire.
Questa lesione non deve assolutamente essere sottovalutata. Anche se le linee guida consentono, nelle fasi iniziali e in determinate zone, di poterlo trattare anche mediante una semplice diatermia (coagulazione con elettrobisturi) o con la crioterapia, in casi di dubbia diagnosi, per lesioni non più in stadio iniziale (presenti già da un pò) e con rischio di infiltrazione, è assolutamente necessario ricorrere ad una asportazione chirurgica, con esame istologico e valutazione microscopica definitiva dei margini di escissione; questo perchè l'epitelioma basocellulare (BCC) può in certi casi avere un alto rischio di recidiva locale, addirittura anche quando l'escissione è stata completa e alla giusta distanza dalla lesione (=90% di guarigione in tutti i casi). I margini di escissione dovranno dunque essere tra i 2 e i 4 mm nelle lesioni piane o nodulari di piccole dimensioni e di almeno 5 mm nei tumori più grandi (> 1 cm).
Nella regione testa/collo, e, nell'80% dei casi, in aree che hanno subìto pregresse e prolungate esposizioni al sole (lesioni attiniche) è invece più frequente l'epitelioma (o carcinoma) a cellule squamose o spinocellulare. Questa lesione può avere una crescita molto più rapida del BCC ed ha purtroppo la possibilità, dopo un certo tempo dalla sua insorgenza, di poter dare metastasi per via linfonodale o ematica (nel distretto testa/collo il rischio metastatico può arrvare al 20%). Per questo motivo l'epitelioma spinocellulare deve essere trattato con la massima attenzione e con il rispetto delle linee guida, che impongono di adottare margini chirurgici di escissione ancora maggiori del basocellulare, e cioè almeno 5 mm, e, in alcuni casi, un esame istologico intraoperatorio dei margini e del fondo (esame istologico estemporaneo o al congelatore).
Un trattamento radioterapico può essere indicato in pazienti non operabili, in caso di impossibilità di valutazione dei margini o in caso di plurirecidive in determinate zone. In tutti gli altri casi la chirurgia deve essere sempre la scelta prioritaria. Eseguire senza motivo, una sola radioterapia, come un tempo era in uso fare, è ora sconsigliato.
Trattamenti radioterapici pregressi, soprattutto se a dosi elvate e non mirati, possono portare, molti anni dopo, all'insorgenza di carcinomi cutanei nell'area radiotrattata (vedi sotto).
Una linfadenectomia profilattica (asportazione dei linfonodi) o la ricerca del linfonodo sentinella come nel melanoma, non sono previsti in questo tipo di tumore cutaneo, ma è consigliato, in caso di lesioni > 1cm, di eseguire un adeguato follow-up clinico (controlli nel tempo) e strumentale (ecografie) delle stazioni linfonodali locoregionali satelliti della zona operata.
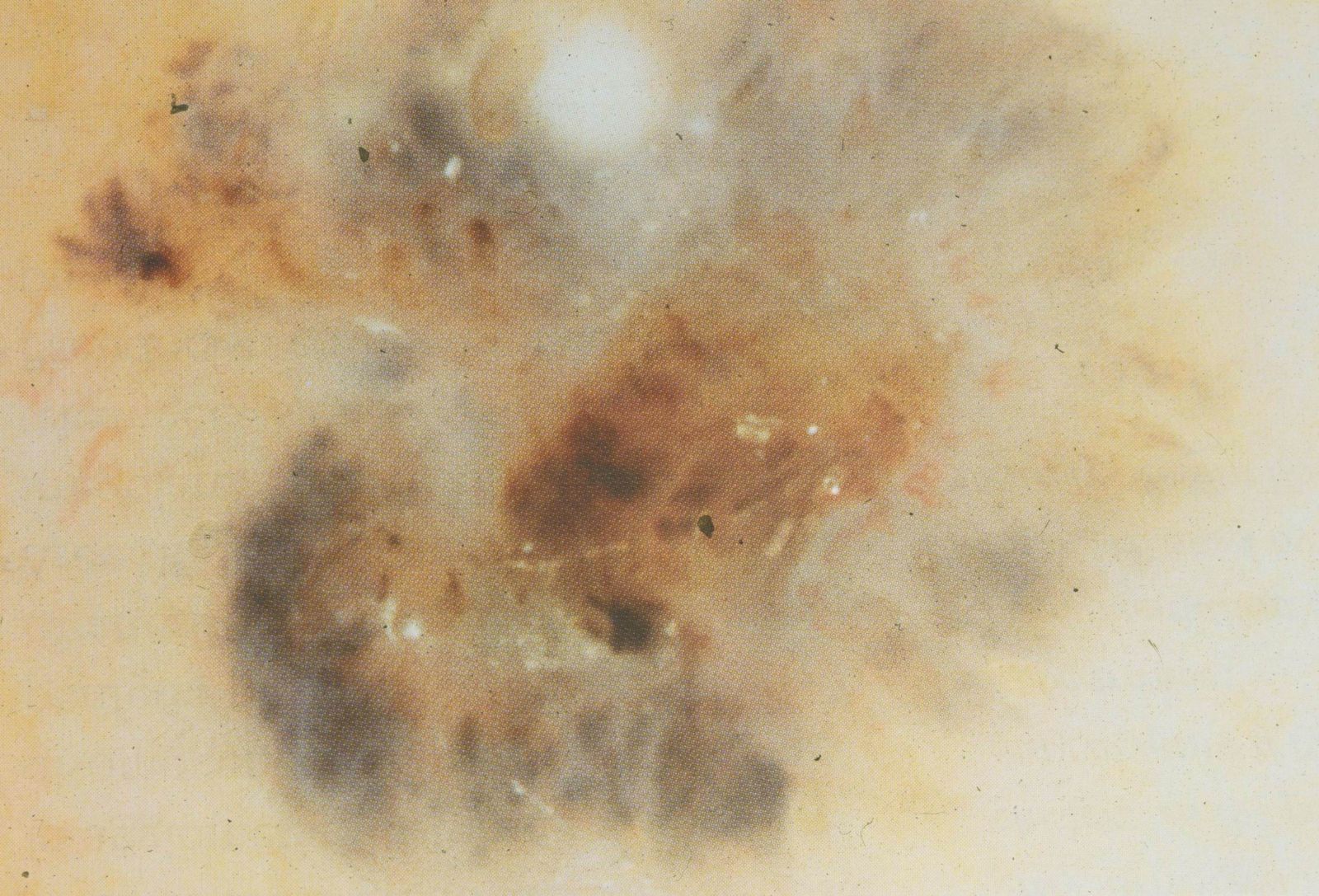
L'aspetto dermatoscopico tipico di un carcinoma bacocellulare pigmentato
I nevi giganti
I nevi giganti congeniti o nevi melanocitici congeniti giganti, sono presenti fin dalla nascita e si presentano come una macchia scura a volte ricoperta da peluria. piccoli nevi (fino a 1-2 cm) possono essere presenti in un bambino su 1000 nati circa, nevi maggiori, anche estesi per diverse decine di cm possono presentarsi in 1 neonato ogni 30000-50000).
I nevi giganti devono giungere all’attenzione del chirurgo plastico il prima possibile; in alcuni casi può essere infatti indicata una asportazione già nei primi giorni di vita quando il nevo è ancora localizzato negli strati superficiali della cute. le possibilità di rimozione di queste estese lesioni pigmentate sono diverse: si va dall'asportazione ed innesti sottili prelevati da aree sane, all'asportazione e riparazione con lembi di cute sana precedentemente espansi (dilatati progressivamente) con espansori cutanei.
L'asportazione completa, a volte può richiedere molti interventi e molti anni di trattamento; i minimi residui di pigmentazione che possono rimanere dopo le suddette procedure, potranno essere rimosse con un trattamento laser, che consentirà anche di rimuovere definitivamente eventuali peli residui, presenti spesso in queste lesioni.
Per informazioni, consigli e assistenza contattare l'associazione nevo melanocitico congenito gigante www.nevogigante.it